- solen.sk - Gangrena lui Fournier
- wikiskripta.eu - Gangrena
- mayoclinic.org - Gangrena
Ce este gangrena, care sunt simptomele și tratamentul acesteia?
Gangrena este o afecțiune în care o anumită parte a țesutului uman moare. Este adesea o manifestare a unor modificări secundare, cum ar fi desecarea sau infecția.
Conținutul articolului
Ce este gangrena?
Gangrena este o necroză modificată de modificări secundare. Cel mai frecvent desecare și infecție.
Există 3 tipuri de gangrenă:
- Gangrena uscată (gangraena sicca) - Apare cel mai adesea la nivelul extremităților atunci când un vas de sânge este ocluzat. Este cauzată de un aport insuficient de oxigen.
Culoarea concrețiunilor se schimbă treptat de la violet la negru și la maro închis. Pielea își pierde apa, elasticitatea și seamănă cu hârtia pergament. - Gangrena umedă (sphacelus) - Necroză modificată de bacteriile putrefactive. Țesuturile necrotice au un aspect umed, miros și se descompun. Culoarea este verde, cauzată de bacteriile care acționează asupra hemoglobinei.
Când bacteriile se dezvoltă excesiv, poate apărea o afecțiune gravă, care pune viața în pericol - sepsisul. - Gangrena gazoasă (gangraena emfizematoasă) - Necroză modificată de clostridiile, bacterii generatoare de gaz. Apare după o rană atunci când infecția clostridială pătrunde adânc în rană (de exemplu, când se introduce pământ în rană).
Țesutul este umflat, poate supura. Puteți simți bule de gaz care par să se spargă la atingere.
Odată ce un anumit tip de bacterie ajunge în țesuturile din jur și în sânge, orice gangrenă reprezintă un pericol fatal.
Riscurile gangrenei
Factorul care crește cel mai adesea riscul de cangrenă este îngustarea vaselor de sânge - ateroscleroza. Îngustarea treptată poate duce la o aprovizionare limitată cu oxigen și, mai târziu, la moartea completă a țesuturilor.
Diabetul se numără printre factorii importanți. Este bine cunoscut faptul că diabetul îi expune pe pacienți la riscul infecțiilor bacteriene menționate mai sus.
Riscul este, de asemenea, crescut de:
- Boli inflamatorii ale vaselor de sânge
- Imunitate redusă (chimioterapie, HIV, dependență de droguri)
- Arsuri
- Degerături
- Fumatul
- Obezitate
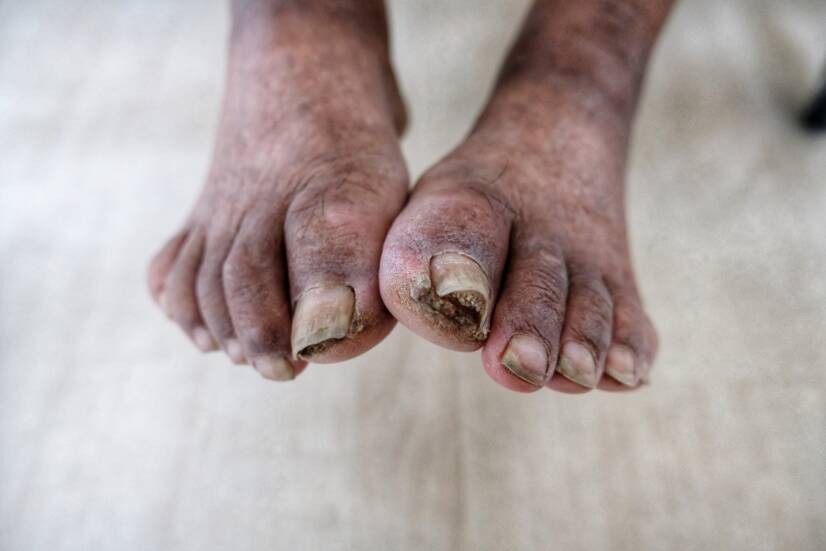
Gangrena diabetică
Termenul de gangrenă diabetică cuprinde o gamă largă de leziuni acrale la nivelul piciorului diabetic, de la semne minime până la gangrena întregului picior. Este una dintre cele mai grave complicații ale diabetului.
La diabetici, afectarea piciorului este de 20 până la 50 de ori mai frecventă decât la persoanele sănătoase.
Factorii care determină gangrena diabetică
În cazul pacienților care sunt tratați pentru diabet, mulți factori determină rezultatul.
Printre cei mai frecvenți se numără:
- Neuropatia - afectarea sistemului nervos (motor, senzorial, visceral)
- Tulburări circulatorii - alimentarea inadecvată cu sânge și lipsa ulterioară de vascularizare a țesuturilor
- Hiperglicemia - fluctuații ale nivelului de zahăr din sânge care determină apariția mai devreme a complicațiilor ulterioare
- Mobilitate limitată a articulațiilor - împreună cu neuropatiile senzorio-motorii care determină reducerea tonusului muscular, rigiditate, amorțeală, creând astfel o presiune mai mare atunci când se stă în picioare sau se merge
Informații interesante pot fi găsite în articolul:
Piciorul diabetic ca o complicație a diabetului?
Gangrena diabetică este o consecință gravă a sindromului piciorului diabetic. Aceasta duce adesea la amputarea membrului afectat. De asemenea, se poate dezvolta și în urma unei leziuni minore sau adesea a unei bășici subestimate.
Prevenirea acestor afecțiuni constă în îngrijirea regulată a picioarelor și în vizite la un diabetolog.
Diagnosticul și tratamentul gangrenei diabetice
Diagnosticul este pus de medic pe baza istoricului medical. Pacienții neglijează adesea manifestările ușoare, așa-numitele semne de avertizare, și se prezintă în ambulatoriu într-un stadiu avansat al bolii.
- Anamneza - Pe baza interviului, medicul obține informațiile necesare despre starea actuală și anterioară a pacientului.
- Examinarea fizică - Prin vedere și palpare, medicul folosește vederea pentru a determina amploarea și stadiul bolii. Prin palpare, el sau ea determină sensibilitatea și umflarea din zonă.
- Examen de laborator - Se prelevează o probă de sânge și se trimite pentru determinarea parametrilor inflamatori (CRP, număr de leucocite, FW).
- Imagistica - Determină extinderea, gradul și profunzimea afectării.
- Radiografie (examen cu raze X) - Se utilizează pentru a determina extinderea pe structuri solide (osoase).
- USG (ultrasonografie) - Folosit pentru a detecta anomalii în sânge.
- CT (tomografie computerizată), RMN (imagistică prin rezonanță magnetică) - Utilizate în special în cazul bolii de grad înalt pentru a determina implicarea structurilor mai profunde.
- Tampon - Cu ajutorul unor perii sterile speciale, se prelevează un tampon din zona afectată și se trimite pentru examen bacteriologic (pentru a detecta prezența bacteriilor anaerobe, aerobe sau gazoase).
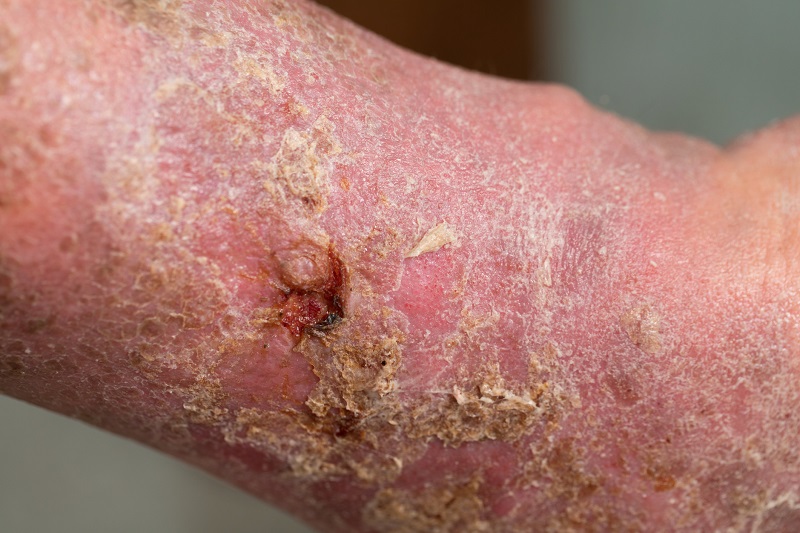
Tratamentul gangrenei diabetice
Tratamentul gangrenei tinde să fie pe termen lung și dificil. De la posibilitatea de vindecare până la o intervenție chirurgicală radicală. Cel mai important și primul pas este compensarea diabetului.
- Tratamentul medical - Administrarea de antibiotice prin sânge (într-o venă).
- Tratament chirurgical local - Depinde de constatările locale. Tratamentul chirurgical se efectuează sub anestezie locală, dacă este necesar. În cazul gangrenei incipiente, al piciorului diabetic sau al ulcerului tibial, se îndepărtează pielea moartă și țesutul subcutanat. În unele cazuri, se îndepărtează și osul. Se efectuează, de asemenea, spălarea plăgii cu soluții antibiotice.
- Tratamentul chirurgical total - Dacă constatarea este avansată și procedurile anterioare nu pot fi folosite sau sunt ineficiente, membrul afectat trebuie amputat.
Interesant:
Pentru infecțiile anaerobe, se recomandă un sejur într-o cameră hiperbară.
Pacientul este închis într-o cameră în care se menține o concentrație mare de oxigen. Acest lucru nu este favorabil răspândirii și înmulțirii acestui tip de bacterii.
Gangrena lui Fournier
Gangrena lui Fournier (FG) este o gangrenă a organelor genitale externe, a perineului și a zonei perianale, care pune în pericol viața. În prezent, această definiție include afecțiuni de aceeași natură la femei. Cu toate acestea, este mai frecventă în rândul populației masculine.
Boala a fost descrisă pentru prima dată de Jean Alfréd Fournier în 1883.
FG este o fasceită necrozantă tipică, cauzată de diverse bacterii (stafilococi, streptococi, coliforme, pseudomonade, bacteroide, fusobacterii, pseudomonade) din piele, uretră, vagin sau rect.
Cauzele FG
O condiție prealabilă importantă pentru dezvoltarea FG este afectarea imunității (în principal a celei celulare) și imunitatea redusă a individului afectat. Boala locală sau traumatismele din zona genitală favorizează dezvoltarea infecției bacteriene.
Factorii de risc care influențează dezvoltarea FG
Tabel cu factorii de risc care cauzează FG
| Stări de imunodeficiență | Cauze urologice | Cauze chirurgicale | Cauze dermatologice | Cauze mai puțin frecvente |
| Diabet zaharat | Abcesul scrotal | Abcesul periproctal | Apare în principal în țările în curs de dezvoltare | Hernioplastie |
| Chimioterapie | Intervenții chirurgicale | Apendicita perforată | Vasectomie | |
| HIV | Biopsie de prostată | Diverticulită | Circumcizia neonatală | |
| Terapia cu corticoizi | Strictură uretrală | Cancer rectal | Leziuni externe (zgârieturi, mușcături de insecte) | |
| Alcoolism cronic | Extravazarea de urină în timpul instrumentarului endoscopic în tractul urinar inferior | Fisuri și fisuri anale | Endarterita obliterantă pudenda externă și internă |
Diagnosticul și tratamentul gangrenei lui Fournier
Diagnosticul de FG se face de obicei pe baza tabloului clinic și a anamnezei. Principalele simptome sunt cel mai adesea durerea la locul de afectare, tumefacția și, în stadii mai avansate, febra.
- Anamneză - evaluarea posibililor factori de risc pentru FG
- Examen fizic - palparea, palparea zonelor afectate
- Examinare de laborator - diagnostic microbiologic din sânge (CRP, FW, leucocite) + urinocultură
- Frotiu - cu ajutorul unor perii sterile din zona afectată
- Biopsie - recoltare delicată de material biologic pentru o analiză mai amănunțită
- Imagistică - pentru a clarifica amploarea și gravitatea bolii
- USG
- CT
- RMN
Interesant:
FG este capabil să se răspândească rapid. Se crede că este de 2-3 cm pe oră.
Tratamentul gangrenei lui Fournier
Chiar și atunci când se suspectează FG, este necesară spitalizarea pacientului. Intervențiile întârziate duc la creșterea mortalității.
Cel mai frecvent tratament pentru FG este următorul:
- Medical - Administrarea de antibiotice cu spectru larg pe cale sanguină (într-o venă).
- Chirurgical - Îndepărtarea radicală a tuturor țesuturilor gangrenate și a țesuturilor potențial cu risc. Este necesar să se lase rana deschisă pentru o mai bună vindecare.
- Drenarea tractului urinar, epicistectomie.
- Colostomie de ușurare - în special atunci când este afectată zona rectală
- Reconstrucția plastică - închiderea secundară a zonelor afectate
- Camera hiperbară - tratament cu oxigen la presiune înaltă.
Monitorizarea continuă a pacientului și hidratarea este un factor important pentru succes. Stadiul în care a fost depistată boala este, de asemenea, crucial.
Gangrena organelor interne
Gangrena poate afecta un număr mare de părți ale corpului nostru, dar este capabilă să atace și organele interne.
Cele mai frecvente organe pe care le poate afecta gangrena sunt:
- Apendicele - Inflamația ap endicelui în forma sa acută poate provoca perforarea și ulterior gangrena.
- Pancreasul - În cazul inflamației acute a pancreasului.
- Crevo - În afecțiunile ileotice în care există obstrucție coroidiană. Rareori apare gangrena colonului în boala autoimună lupus eritomatosus.
- Vezica biliară - În colecistita acută
- Stomac - Cel mai frecvent în cancer
- Plămân - Ca o consecință a pneumoniei suferite
Resurse interesante
Recomandate